Introducción
Hasta hace muy poco tiempo, las agujetas —o molestias musculares tipo DOMS— se consideraban un fenómeno clínico sin demostración ecográfica posible. La ecografía permitía descartar lesiones estructurales, pero no era capaz de identificar cambios sutiles asociados al ejercicio excéntrico o a la sobrecarga muscular.
El panorama ha cambiado de manera significativa. Con los transductores de alta resolución, los avances en procesado de imagen, la evaluación de la arquitectura muscular y la incorporación de elastografía por onda de corte, hoy podemos observar alteraciones que antes eran invisibles. Estos progresos permiten demostrar cambios reales en el músculo y la fascia profunda asociados a las “agujetas”.
Y para ilustrar este avance, desarrollamos este análisis centrado exclusivamente en ecografía junto a un caso clínico real donde se documentan de forma objetiva los cambios ecográficos compatibles con DOMS.
¿Qué son las DOMS? Explicación sencilla
Las DOMS son las siglas en inglés de Delayed Onset Muscle Soreness, que significa dolor muscular de aparición diferida.
Es el dolor o molestia que aparece entre 12 y 72 horas después de realizar un ejercicio intenso, nuevo o con énfasis en la contracción excéntrica.
En el lenguaje cotidiano, las DOMS son simplemente las agujetas.
Se caracterizan por:
- rigidez muscular,
- sensación de tirantez,
- molestia al mover o contraer el músculo,
- y dificultad temporal para generar fuerza.
No representan una lesión muscular estructural, pero sí un proceso funcional en el que se producen cambios temporales dentro del músculo y la fascia.
Hasta hace pocos años, estos cambios no podían observarse mediante ecografía. Hoy sí es posible.
1. Hallazgos ecográficos demostrados en DOMS
Los estudios científicos más recientes han definido un conjunto de hallazgos ecográficos consistentes en pacientes con DOMS. A continuación se resumen únicamente los hallazgos relacionados con la imagen.
1.1. Modo B: arquitectura y estructura muscular
■ Aumento del grosor muscular
Entre 24–48 horas tras el ejercicio, el músculo puede mostrar un incremento visible de grosor, tanto en cortes longitudinales como transversales.
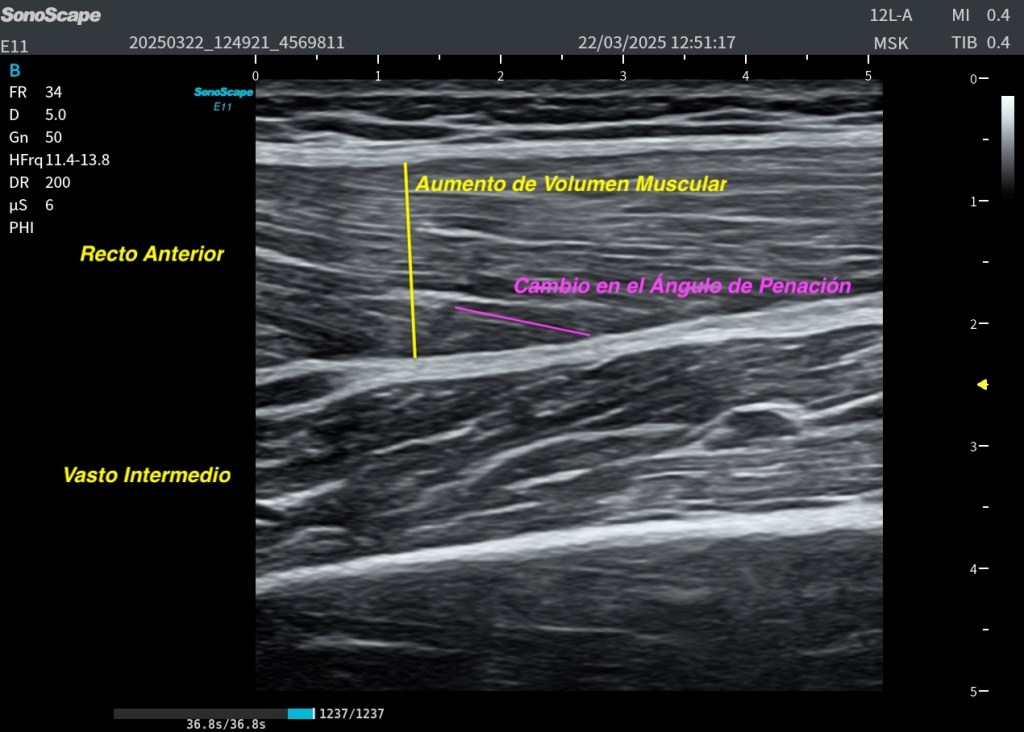
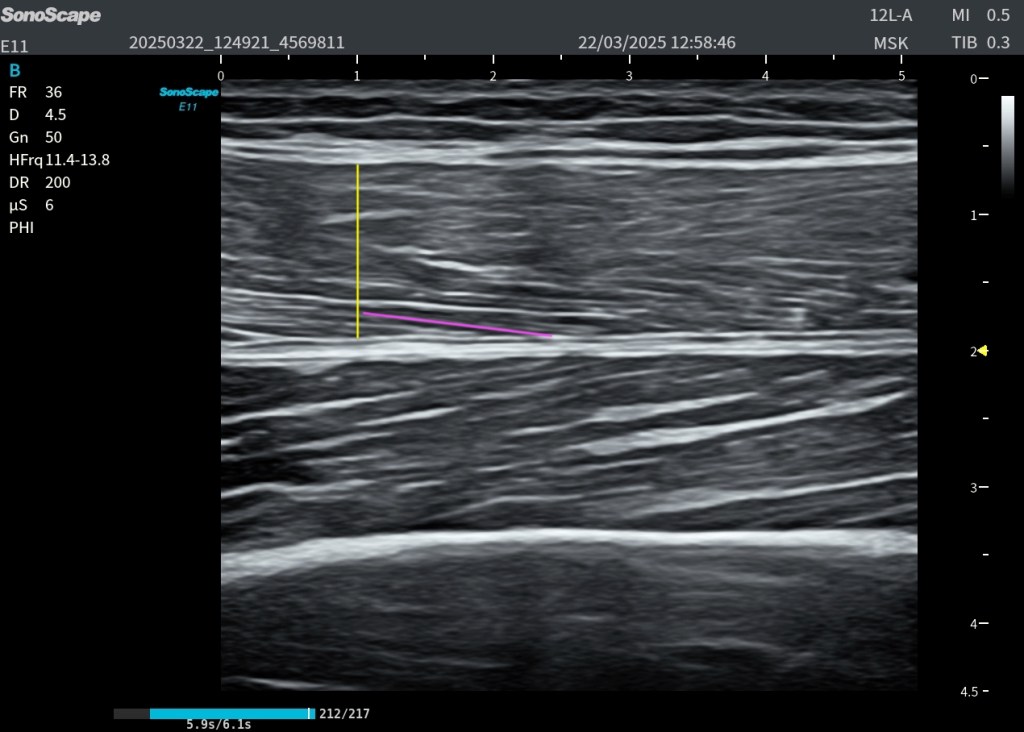
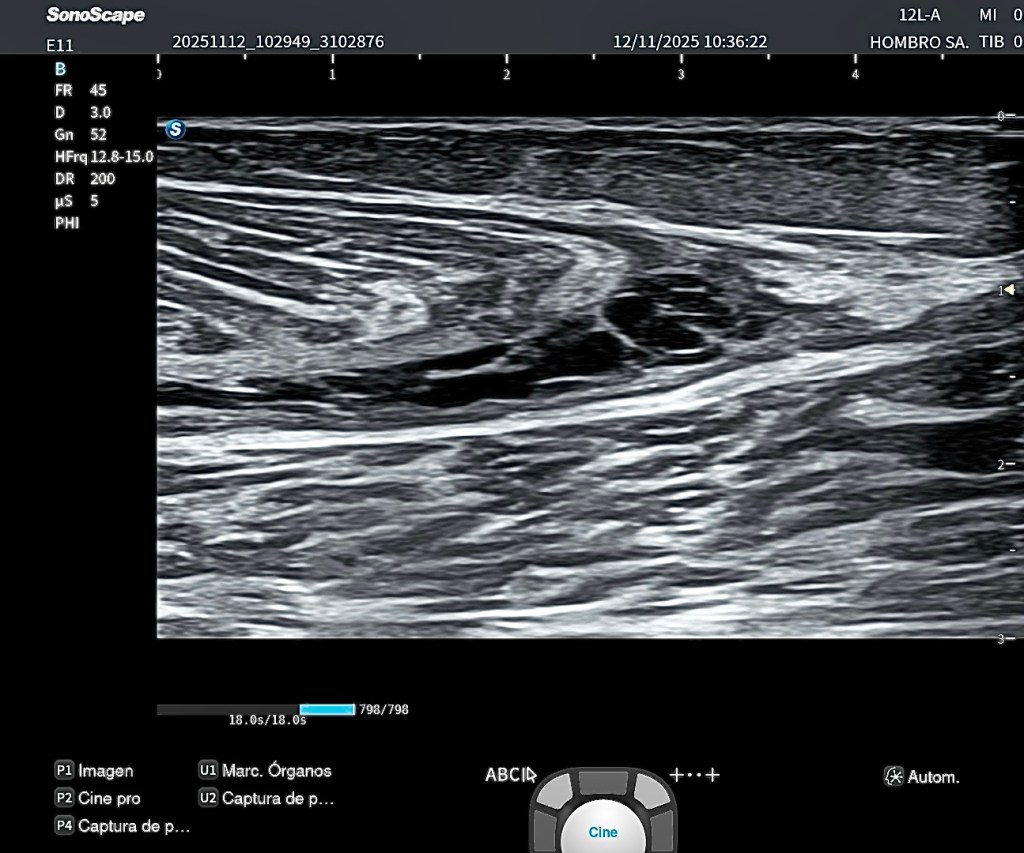
■ Modificación del ángulo de penación
Los fascículos musculares aumentan su ángulo de penación de manera transitoria, signo hoy en día muy valorado para identificar cambios arquitectónicos asociados al DOMS. (Imágenes Superiores)
■ Hiperecogenicidad intramuscular difusa
El músculo afecta muestra un aumento homogéneo de ecogenicidad, manteniendo su patrón fibrilar pero con mayor brillo interno.
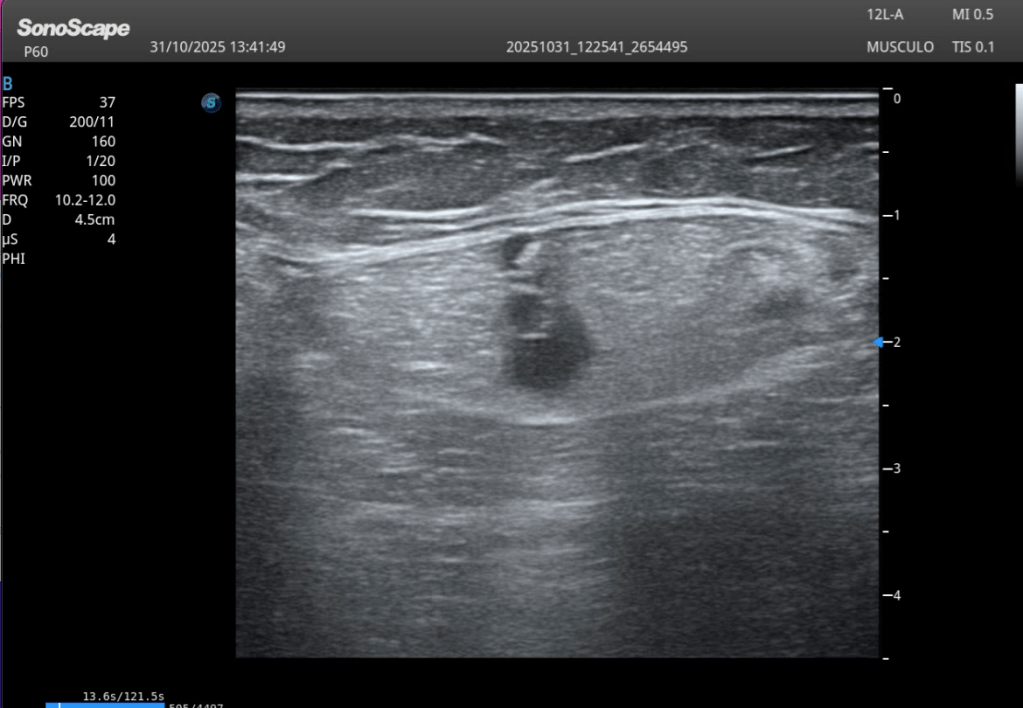
Además de la hiperecogenicidad difusa típica descrita en DOMS —donde el músculo aparece globalmente más brillante respecto al contralateral—, en algunos casos pueden observarse focos o concentraciones de hiperecogenicidad aún más marcadas dentro del propio vientre muscular. Se demuestra en la siguiente imagen: Lado afecto, derecho, alterado, contralateral normal.
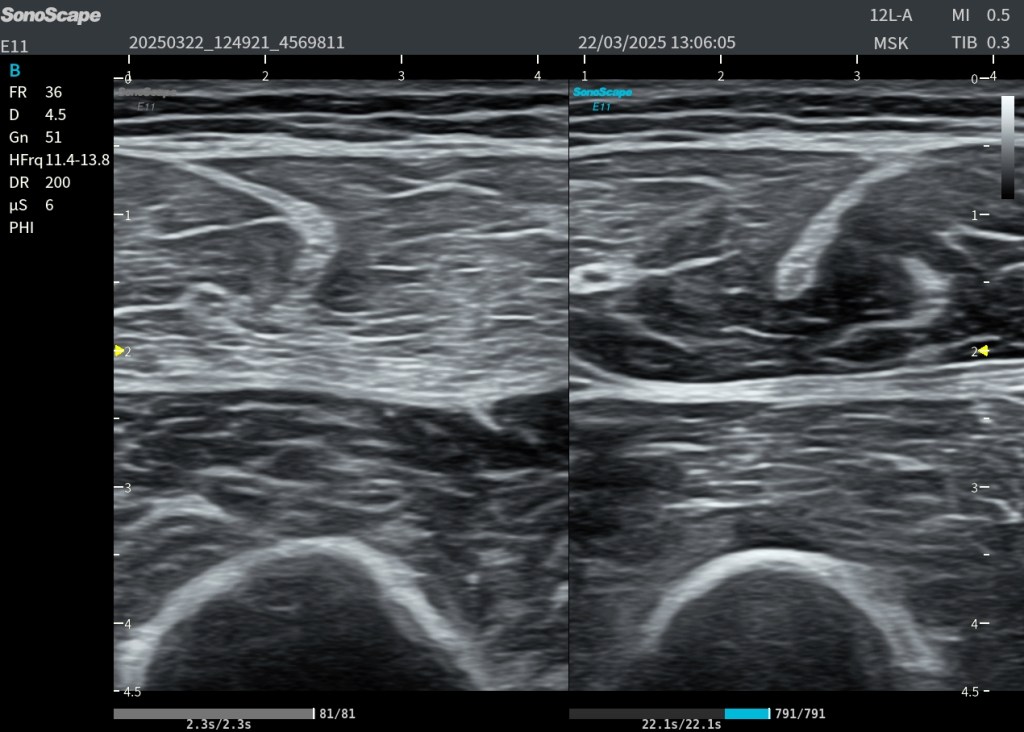
Estos focos pueden localizarse tanto en zonas superficiales como profundas, y su intensidad puede destacar incluso dentro de un músculo que ya es globalmente hiperecogénico. Suelen corresponder a áreas de mayor reacción estructural post-esfuerzo, sin implicar lesión fibrilar, y se describen como un hallazgo complementario en el contexto de DOMS.
■ Aumento de volumen muscular
El vientre muscular puede observarse más prominente o “lleno” comparado con el lado contralateral. Músculo derecho más voluminoso.
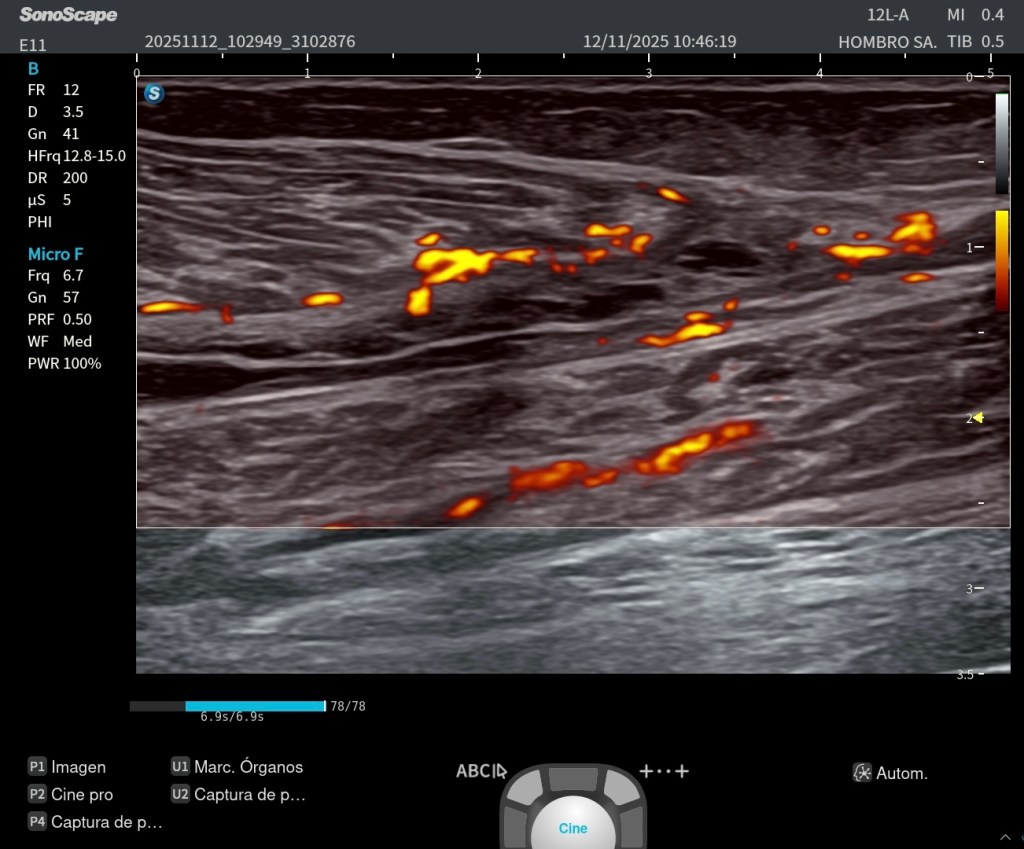
■ Hiperemia leve en Doppler
Podría aparecer incremento moderado, difuso, no focal, del flujo intramuscular es frecuente en los primeros días.
1.2. Elastografía: músculo y fascia
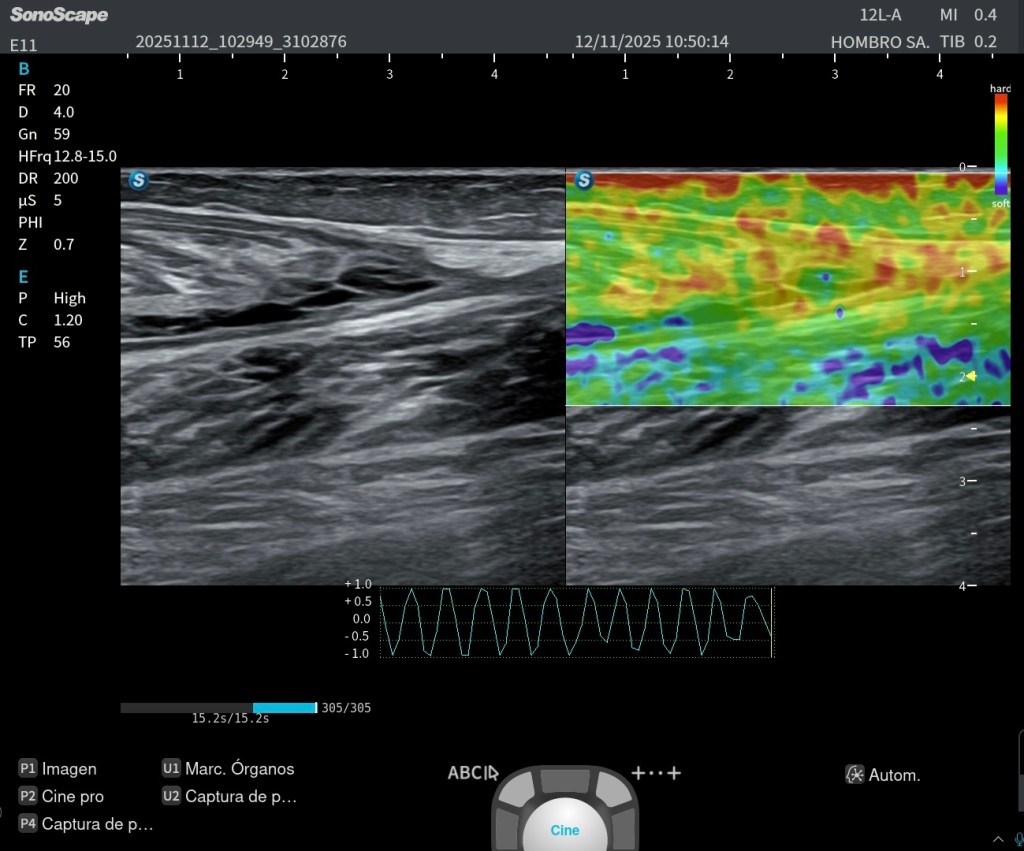
■ Aumento de la rigidez muscular (SWE)
La elastografía por onda de corte es una de las técnicas más útiles en DOMS. Los valores de rigidez aumentan de forma clara en las primeras 48 horas.
■ Cambios en la fascia profunda
La fascia también puede mostrar:
- engrosamiento leve,
- aumento de rigidez,
- y cambios cuantificables más consistentes que los del propio músculo.
1.3. CEUS (ecografía con contraste)
Aunque menos utilizada, la CEUS puede demostrar aumento de la perfusión intramuscular, reflejo del proceso inflamatorio inicial asociado al DOMS.
2. Caso clínico: estudio ecográfico de DOMS en recto anterior
Presentamos un caso real de molestias tipo “agujeta” en el muslo anterior derecho, donde la ecografía permitió demostrar cambios estructurales claramente compatibles con DOMS.
2.1. Exploración
- Estudio comparativo del recto anterior derecho e izquierdo.
- Transductor lineal de alta frecuencia.
- Cortes longitudinales y transversales.
- Valoración de ecogenicidad, grosor, arquitectura y volumen muscular.
- Análisis específico del rafe o tendón intramuscular profundo.
2.2. Hallazgos en muslo derecho (sintomático)
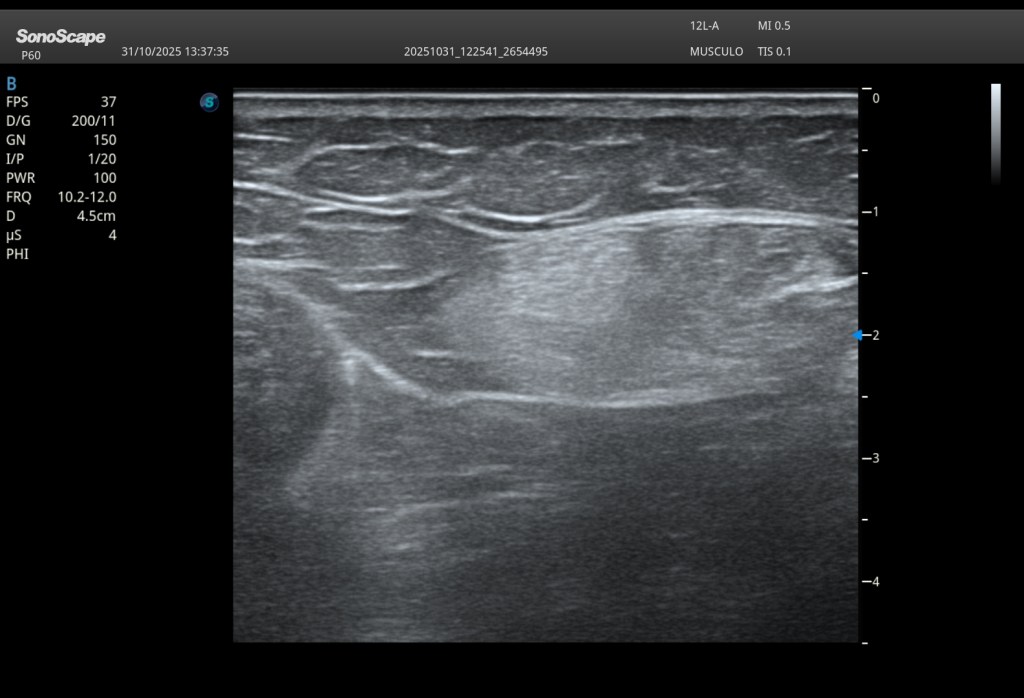
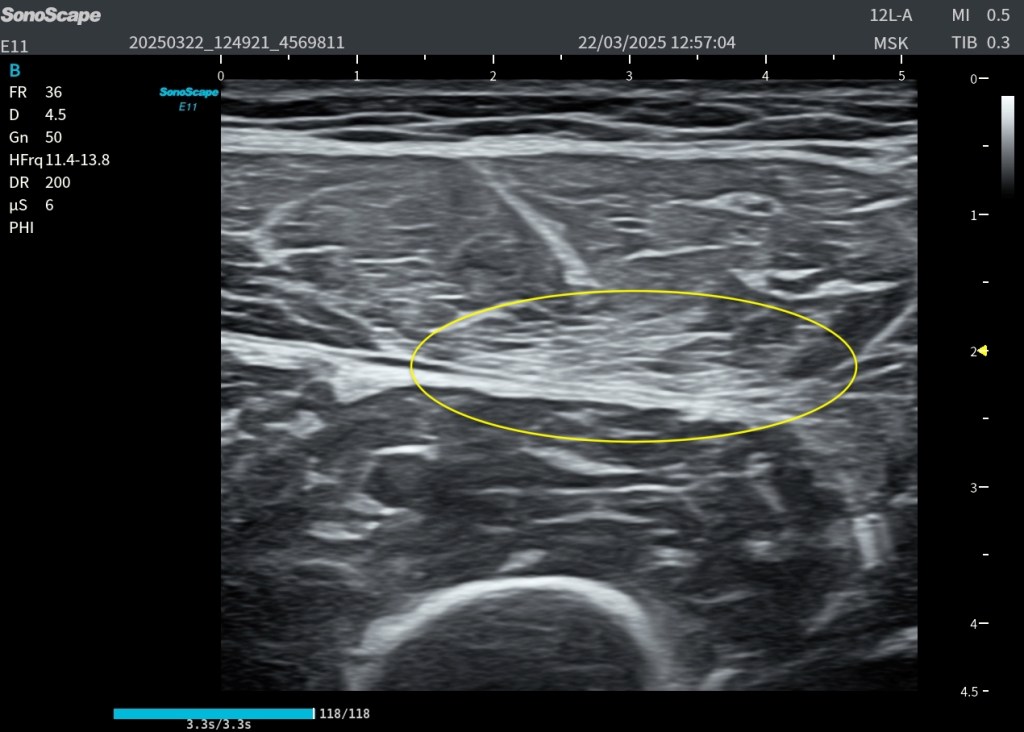
1. Hiperecogenicidad profunda focal
En el tercio medio del recto anterior, profunda al rafe intramuscular, se observa una marcada hiperecogenicidad focal (óvalo amarillo), sin evidencia de rotura fibrilar.
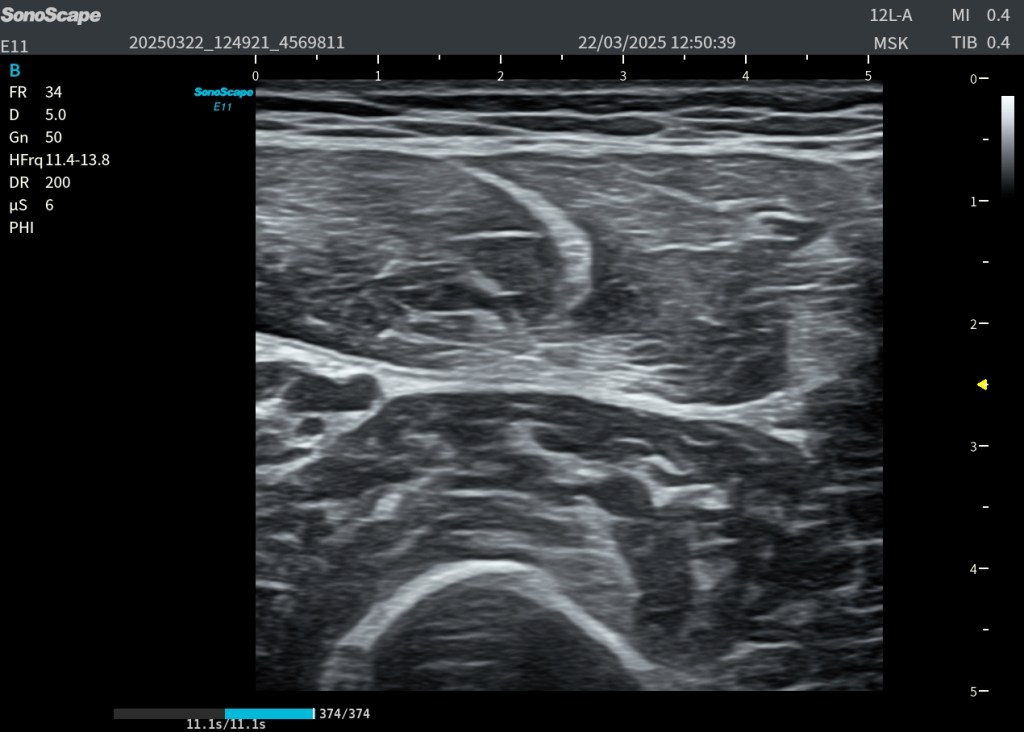
2. Hiperecogenicidad difusa del recto anterior
El músculo muestra un aumento homogéneo de ecogenicidad en toda la zona sintomática. El músculo recto anterior no es isoecoico con respecto al vasto intermedio o crural.
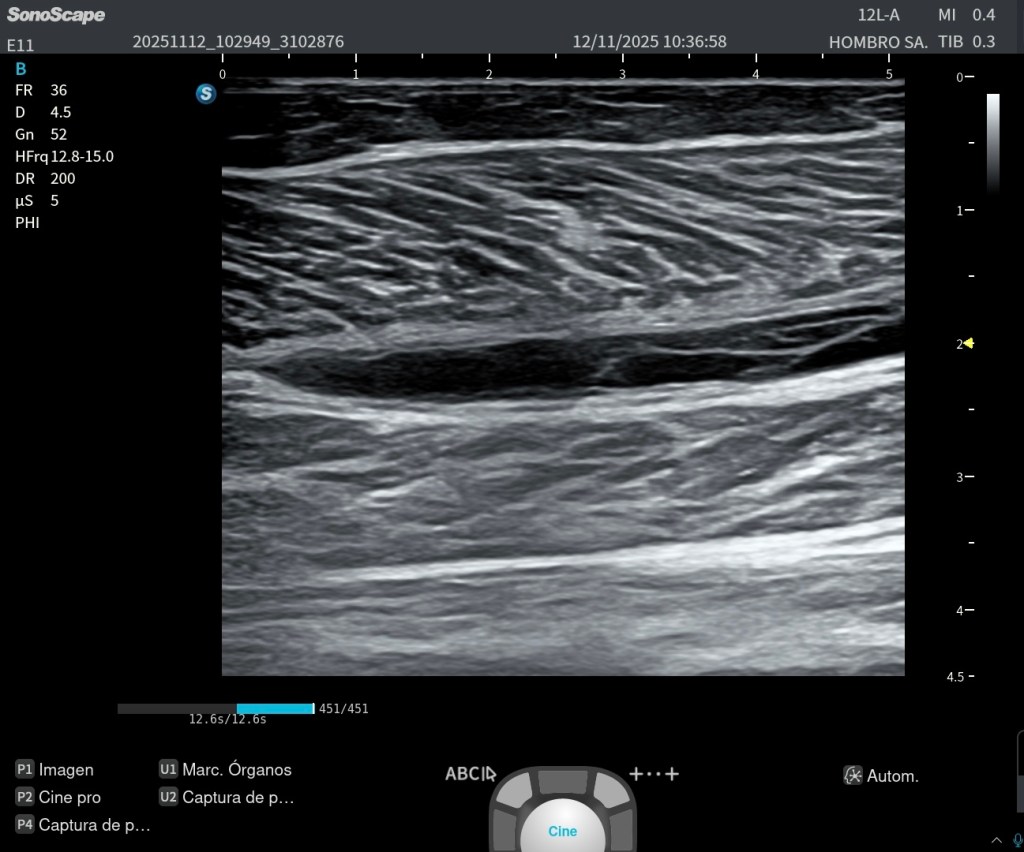
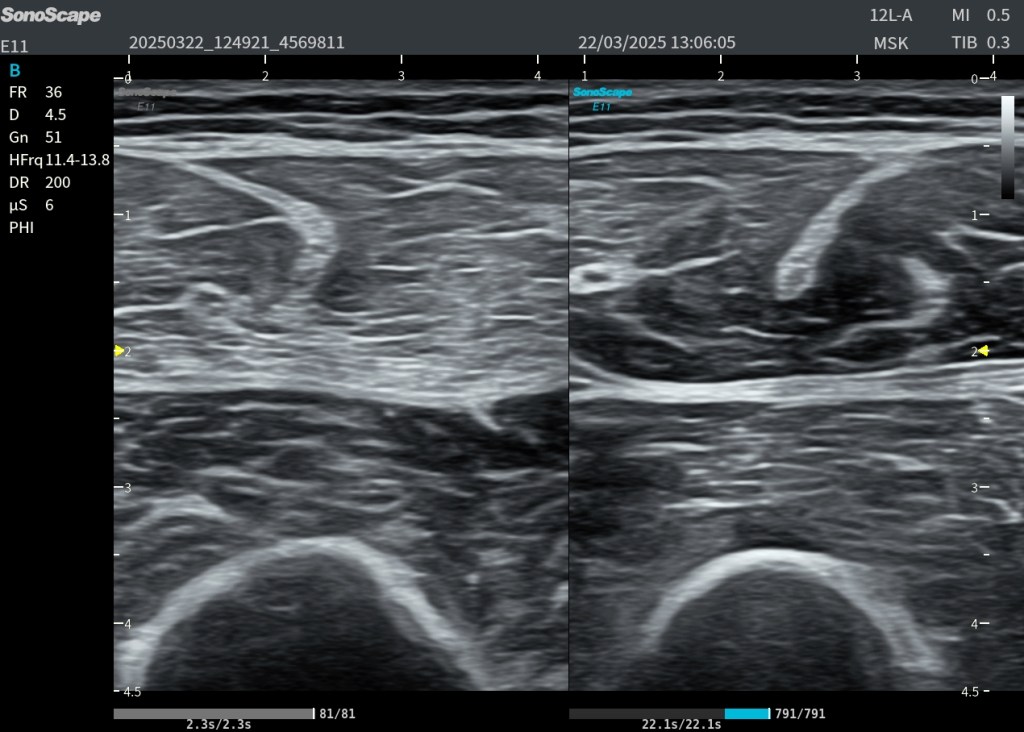
3. Aumento del volumen muscular
El recto anterior presenta un vientre más abombado y prominente que el lado contralateral.
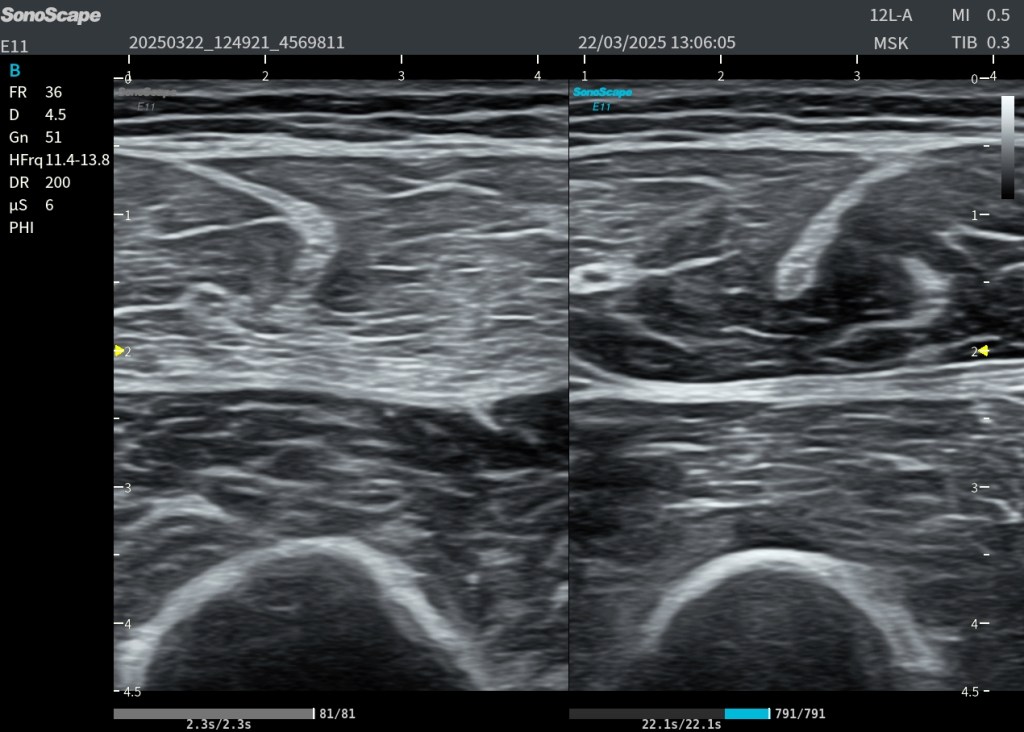
4. Incremento del grosor muscular
Medible en longitudinal y transversal, con grosor claramente superior al muslo izquierdo.
5. Cambios en el ángulo de penación
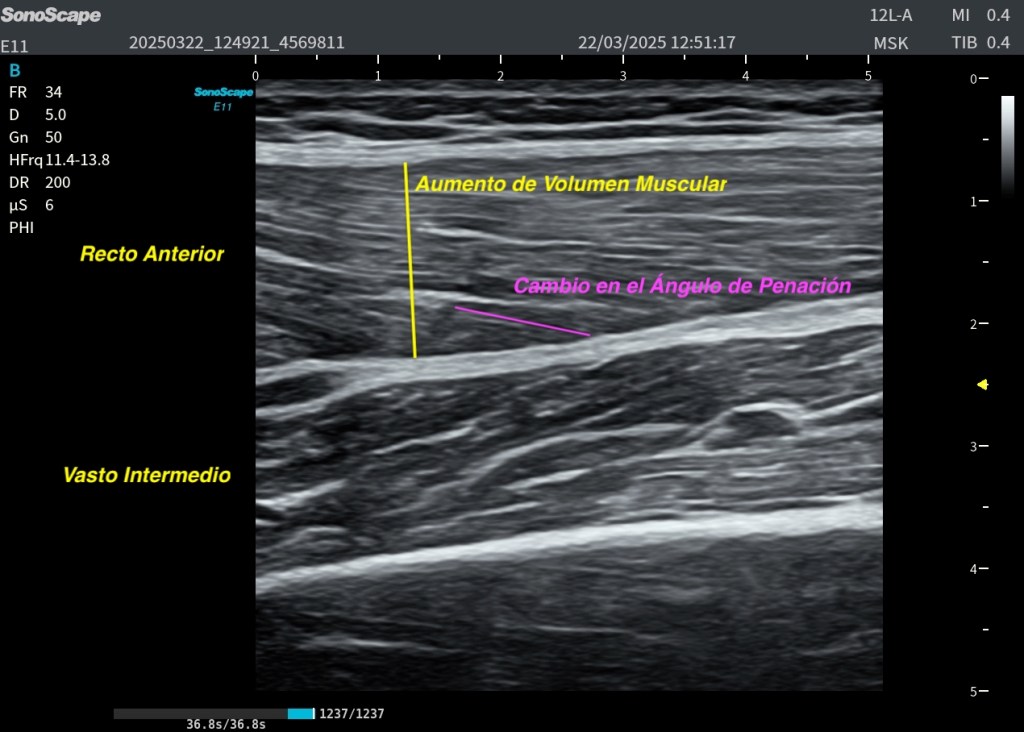
Las fibras del recto anterior muestran aumento del ángulo de penación en el corte longitudinal, hallazgo característico de DOMS.
2.3. Hallazgos en muslo izquierdo (contralateral, sano)
- Ecogenicidad hipocogénica normal.
- Grosor conservado.
- Arquitectura fibrilar intacta.
- Ángulo de penación habitual.
- Sin alteraciones estructurales.
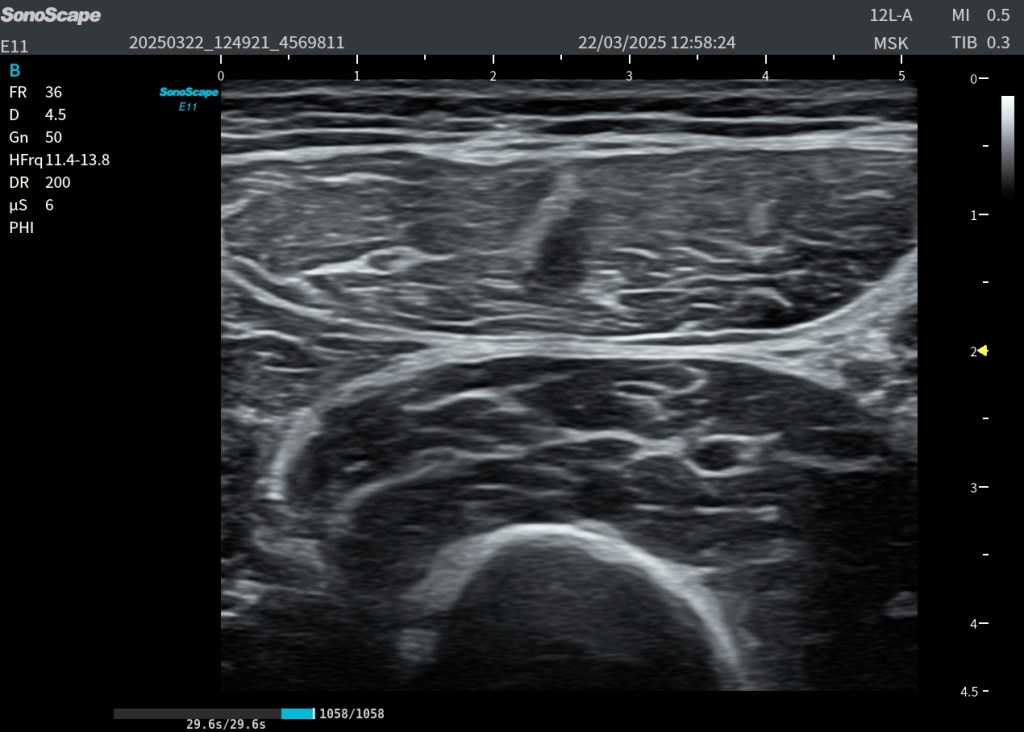
3. Conclusión ecográfica del caso
Los hallazgos del recto anterior derecho son compatibles con DOMS ecográficamente demostrado, incluyendo:
- hiperecogenicidad difusa,
- hiperecogenicidad focal profunda,
- aumento del volumen muscular,
- incremento del grosor,
- y modificación del ángulo de penación.
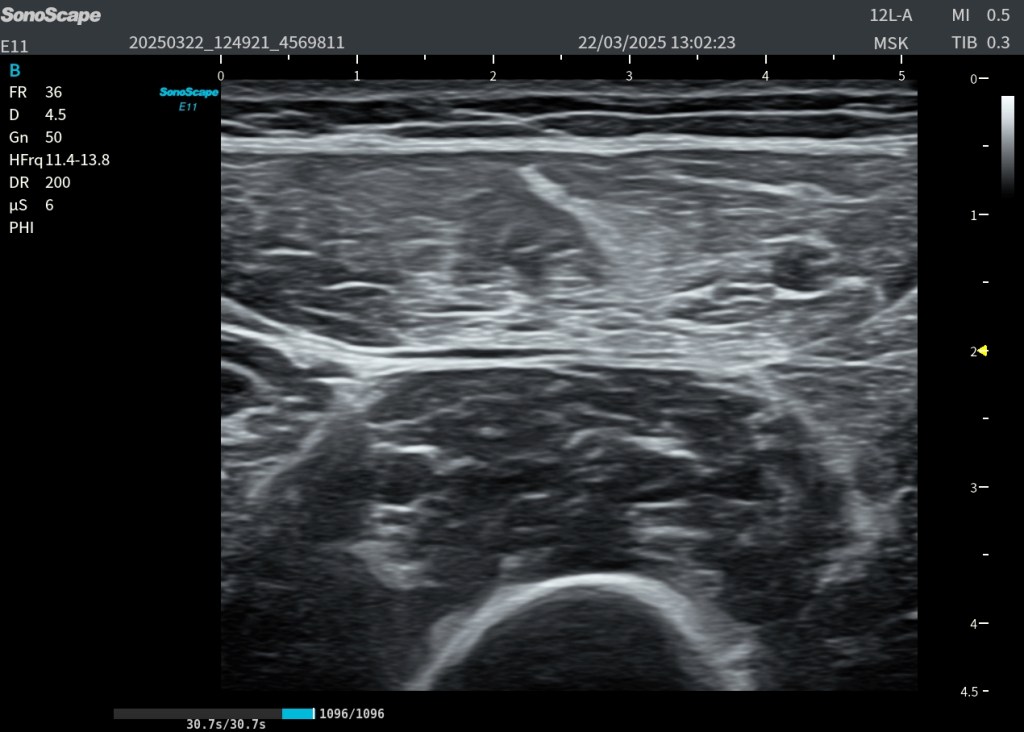
El contralateral sano refuerza la interpretación.
4. Conclusión final (solo ecografía)
La ecografía musculoesquelética moderna permite visualizar cambios reales, objetivos y reproducibles del músculo y la fascia en el contexto del DOMS.
Hoy en día, mediante modo B, Doppler y elastografía, es posible documentar los efectos de las “agujetas” en el aparato locomotor con una precisión impensable hace una década.