En la ecografía del pie existen estructuras que, a pesar de su tamaño reducido, suponen un auténtico desafío diagnóstico. El nudo plantar de Henry es una de ellas. Situado en la región profunda y medial de la planta del pie, este punto anatómico representa el cruce entre dos tendones fundamentales: el flexor largo del primer dedo (FHL) y el flexor largo de los dedos (FDL), del segundo al quinto dedo.
Puede parecer un simple detalle anatómico, pero no lo es. Su disposición tridimensional, la profundidad a la que se encuentra y la diferente orientación de sus fibras convierten esta región en una zona técnicamente exigente en ecografía. Aquí no basta con colocar el transductor y “ver”. Aquí es imprescindible comprender la anatomía, anticipar la anisotropía y dominar el ángulo de insonación.
El conocimiento preciso del cruce tendinoso, sabiendo que el FHL es profundo al FDL en el punto de intersección, marca la diferencia entre una imagen confusa y una exploración realmente diagnóstica. Además, esta región puede estar implicada en cuadros de dolor plantar medial y en diversas patologías tendinosas, lo que aumenta su relevancia clínica.
Por todo ello, entender el nudo plantar de Henry no es solo un ejercicio anatómico: es una necesidad para quien quiera realizar una exploración ecográfica rigurosa, reproducible y fiable del pie.
Vamos a tratar el nudo plantar de Henry de forma clara y comprensible, comenzando por la anatomía para poder entender después su comportamiento ecográfico.
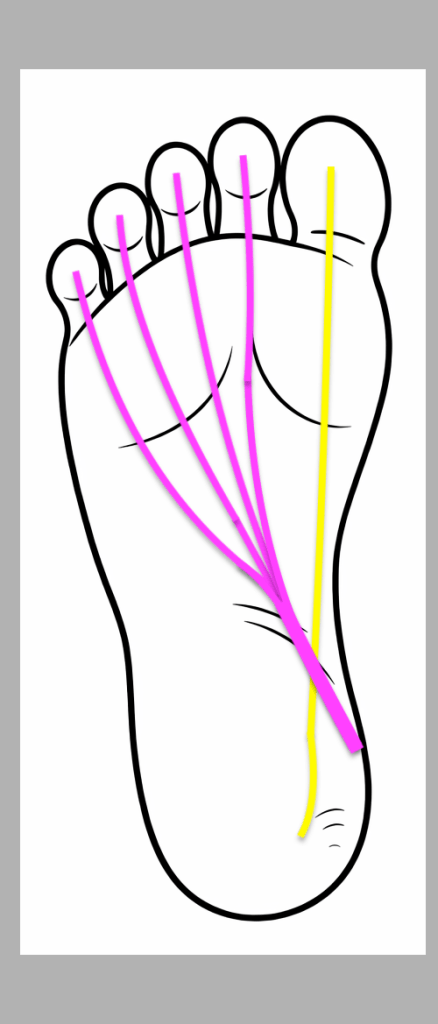
El flexor largo del primer dedo (FHL), en amarillo, se origina en la cara posterior del peroné y desciende por la región medial del tobillo, pasando por detrás del maléolo medial. Desde ahí continúa hacia la planta del pie para insertarse en la falange distal del hallux. Por su parte, el flexor largo de los dedos (FDL), en morado, se origina en la cara posterior de la tibia, también atraviesa la región medial del tobillo y desciende hacia la planta, donde se divide en cuatro tendones destinados a los dedos segundo a quinto.
En la porción profunda y medial de la planta del pie se produce un punto anatómico clave: ambos tendones se cruzan. Este cruce es lo que se conoce como nudo plantar de Henry. Es fundamental comprender que este entrecruzamiento ocurre en un plano profundo y que ambos tendones llegan a esa zona desde la región interna del tobillo.
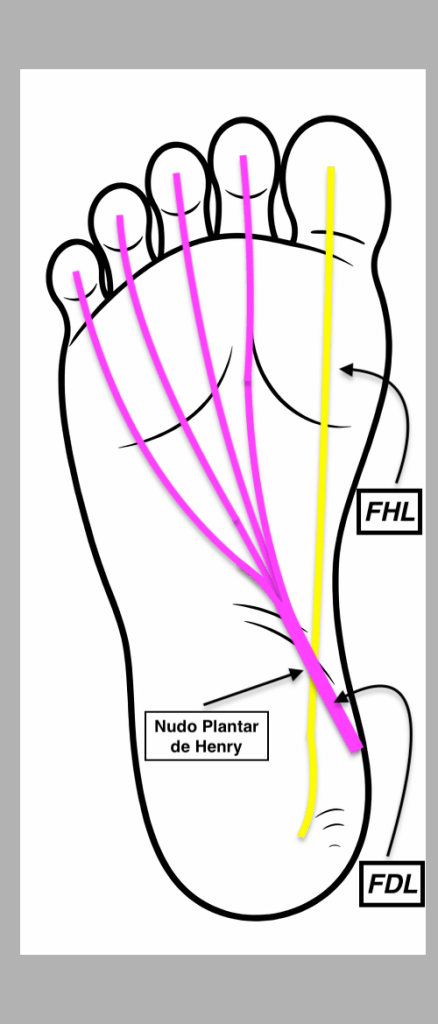
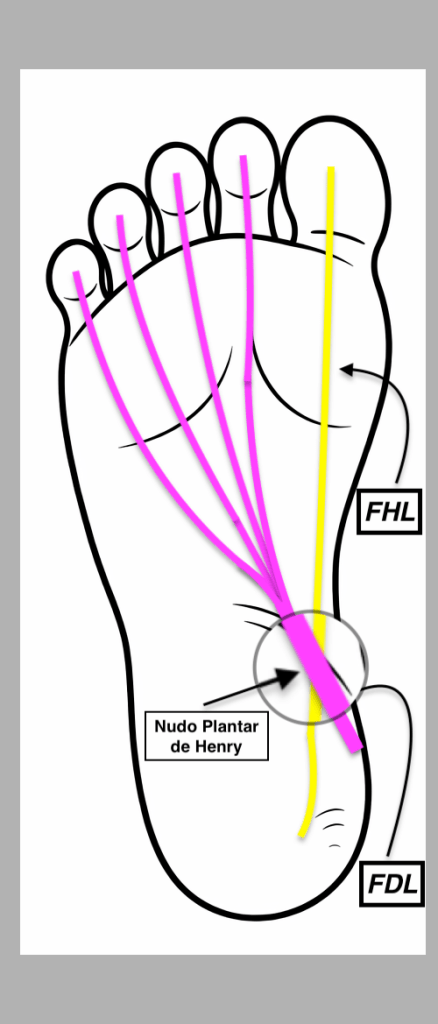
Existe un detalle anatómico determinante que debemos tener muy claro: en el punto exacto del cruce, el FHL es profundo al FDL. Es decir, el tendón del primer dedo queda situado por debajo del tendón de los dedos largos. Esta relación espacial es constante y resulta esencial para la correcta interpretación ecográfica.
Desde el punto de vista de la ecoanatomía, esta región es técnicamente exigente. El motivo es que ambos tendones siguen direcciones distintas y presentan una disposición fibrilar diferente. Al cruzarse, generan una arquitectura compleja que obliga a adaptar continuamente el ángulo de insonación.

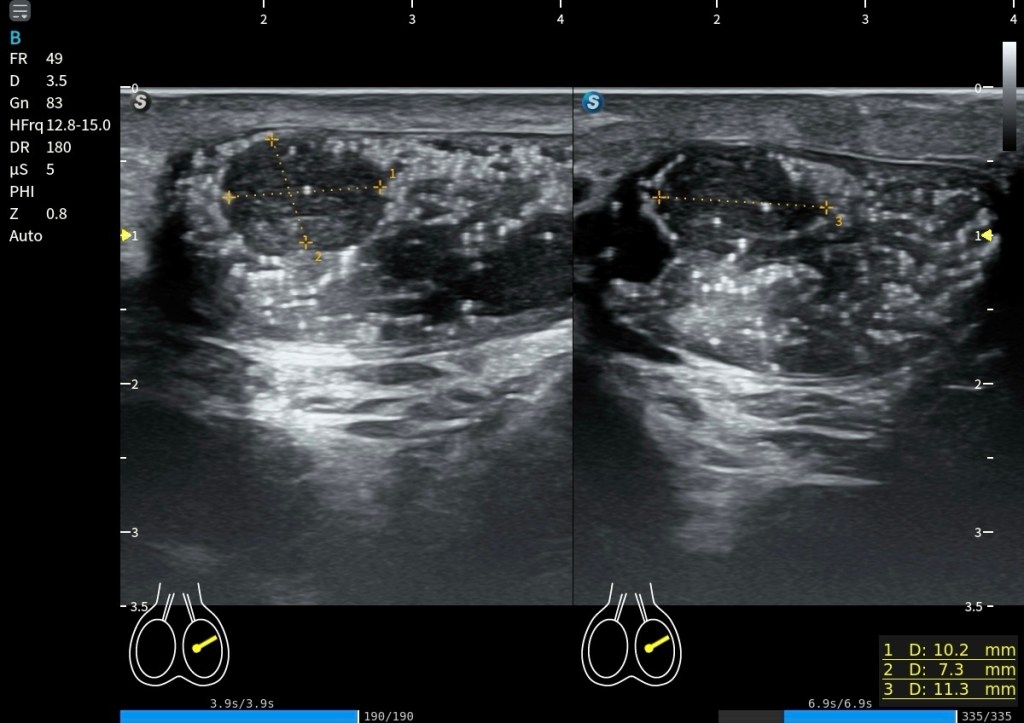
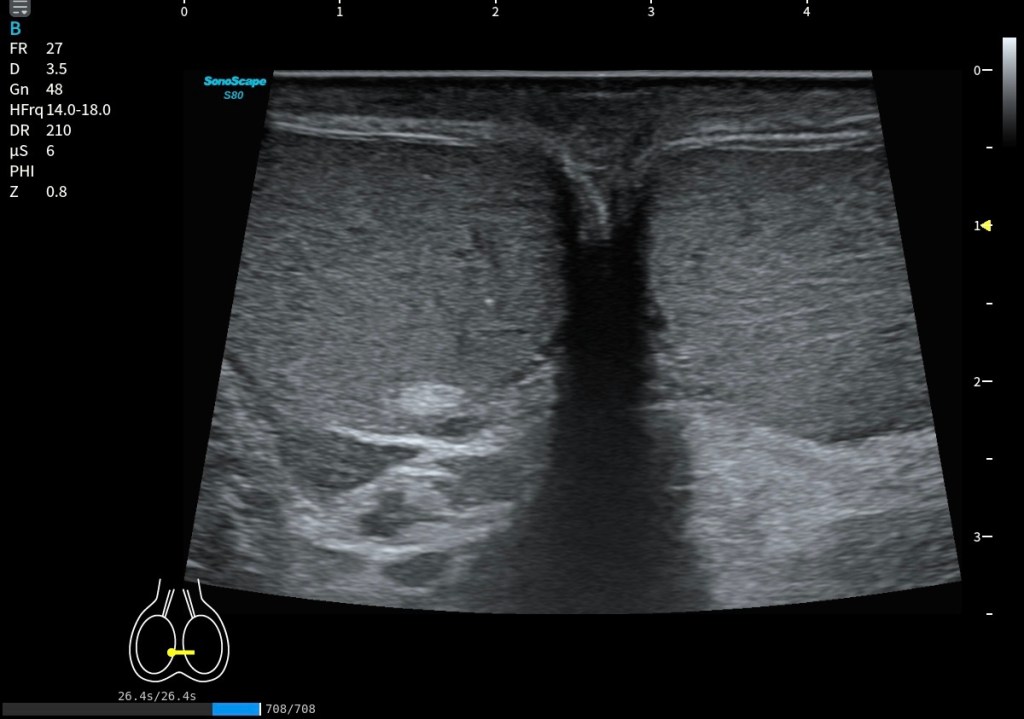
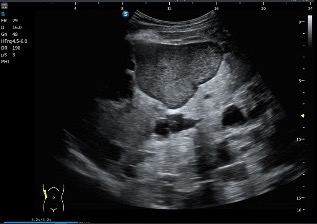
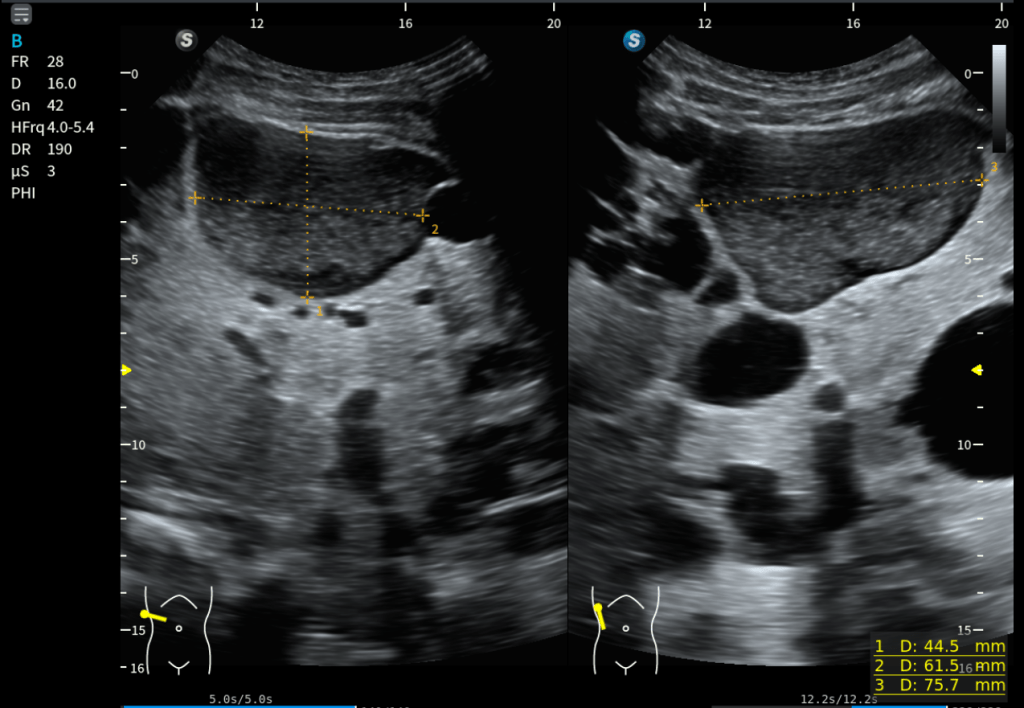
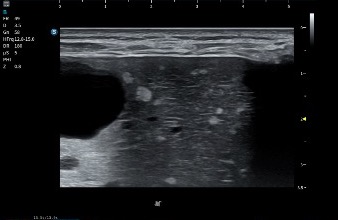
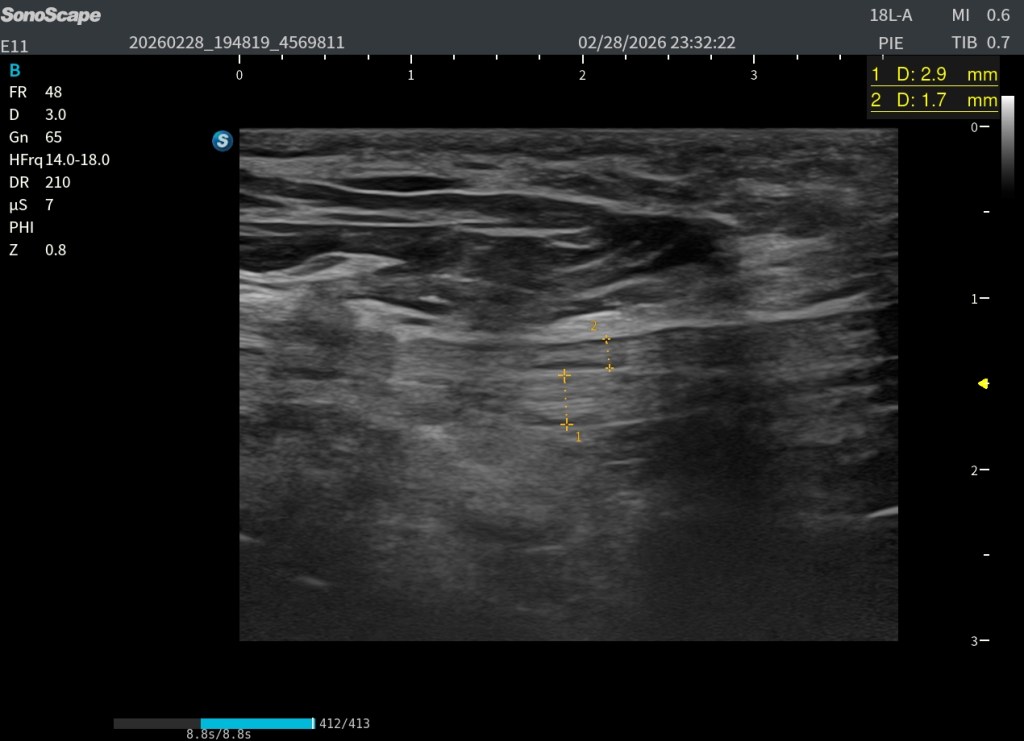
En la imagen superior (en corte axial) a este texto observas dos medidas claramente señaladas. La número uno corresponde al flexor largo del primer dedo (FHL) y la número dos corresponde al flexor largo de los dedos (FDL). Puede apreciarse cómo la estructura marcada con el número dos pasa por encima de la número uno, confirmando que el FDL se sitúa superficial al FHL en el punto de cruce. Además, se observa que el tendón número dos presenta una disposición fibrilar distinta, lo que explica que se visualice ligeramente más hipoecogénico debido a un discreto efecto de anisotropía.
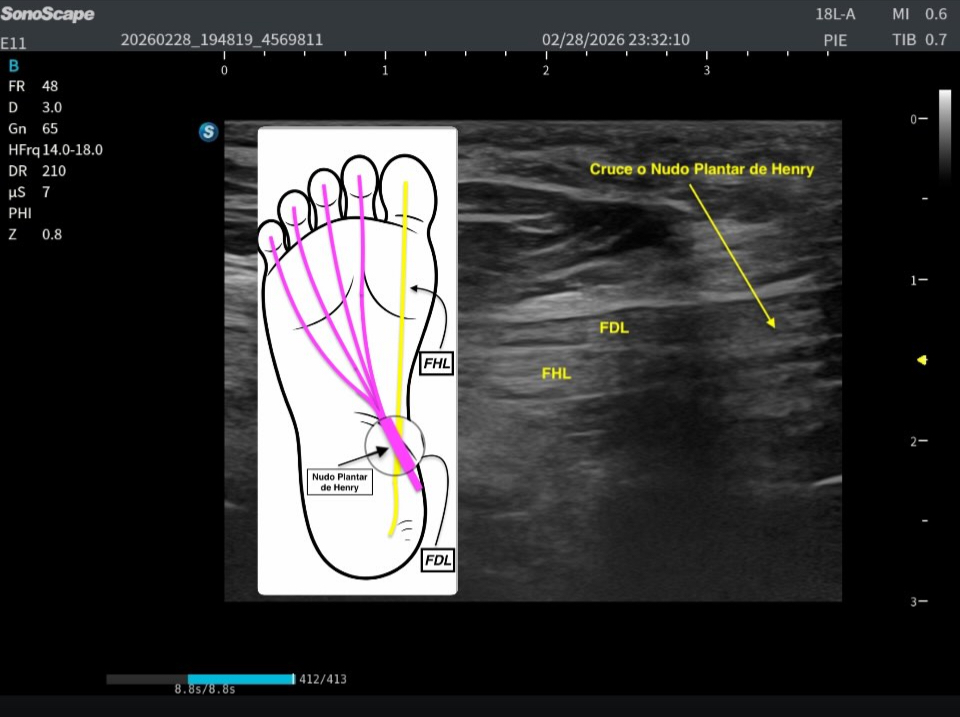
En esta localización exacta se demuestra de forma precisa el cruce de ambos tendones, que corresponde al nudo plantar de Henry. Justo debajo, en la imagen situada bajo este texto, se representa la misma región tanto en ecografía como en su correlación anatómica, facilitando la comprensión espacial del entrecruzamiento.
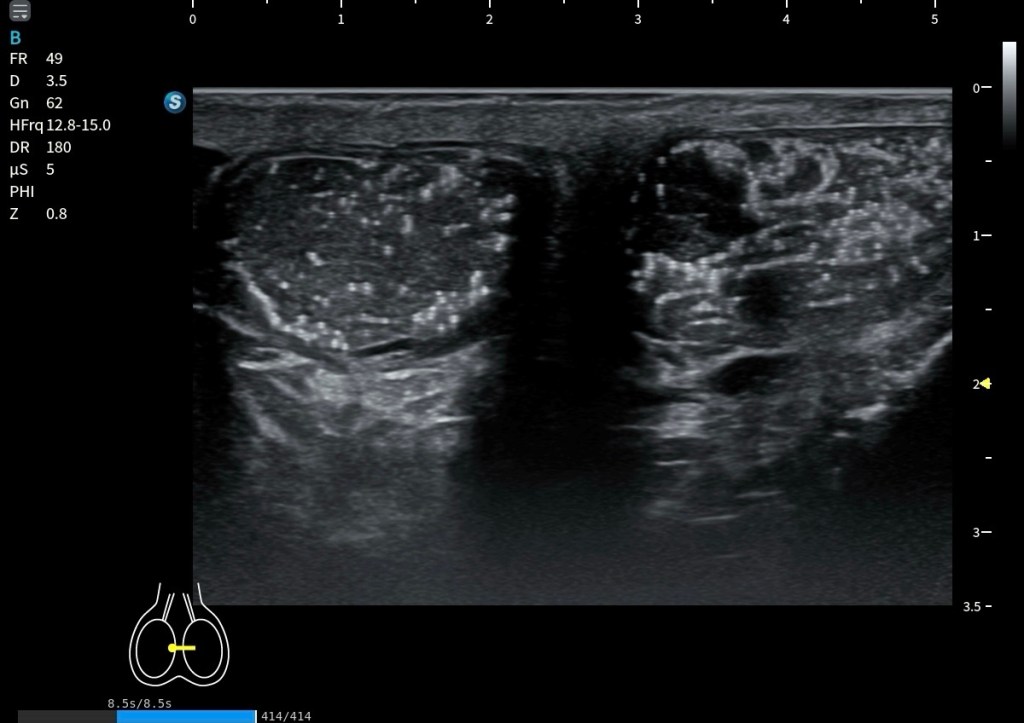
Se trata de dos cortes axiales en la planta del pie donde, en la porción más interna, puede identificarse una estructura hiperecogénica que correspondería al calcáneo, el cual en ocasiones puede servir como referencia anatómica. Sin embargo, lo verdaderamente importante es localizar en la parte profunda del pie, por debajo de la musculatura plantar, este cruce tendinoso tan relevante.
En ambas imágenes queda perfectamente detallada su disposición ecográfica, con fibras orientadas en direcciones distintas, lo que explica la dificultad técnica que supone su exploración. A pesar de ello, en estas imágenes el entrecruzamiento se observa con absoluta nitidez, permitiendo identificar con claridad la arquitectura característica del nudo plantar de Henry.
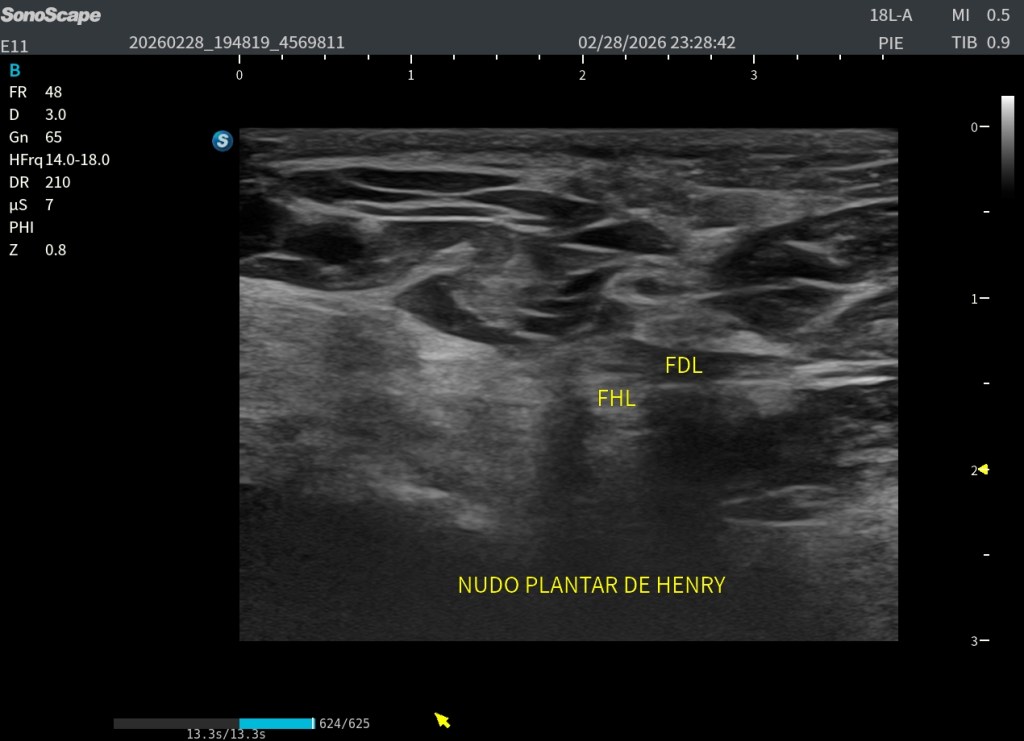
En el corte axial, debemos identificar el FDL en posición superficial y el FHL en posición profunda, ambos con ecoestructura fibrilar bien definida. Conseguir que los dos aparezcan correctamente ecogénicos en el mismo plano exige experiencia y control fino de la insonación.
No podemos estudiar ambos tendones con el mismo ángulo del transductor, ya que si no realizamos ajustes precisos aparecerá anisotropía en uno de ellos. La anisotropía puede simular patología o hacer que se pierda la correcta visualización del patrón fibrilar. Por ello, la exploración del nudo plantar de Henry requiere una técnica muy depurada, con microajustes constantes del transductor hasta conseguir que ambos tendones se muestren ecogénicos y con patrón fibrilar conservado.
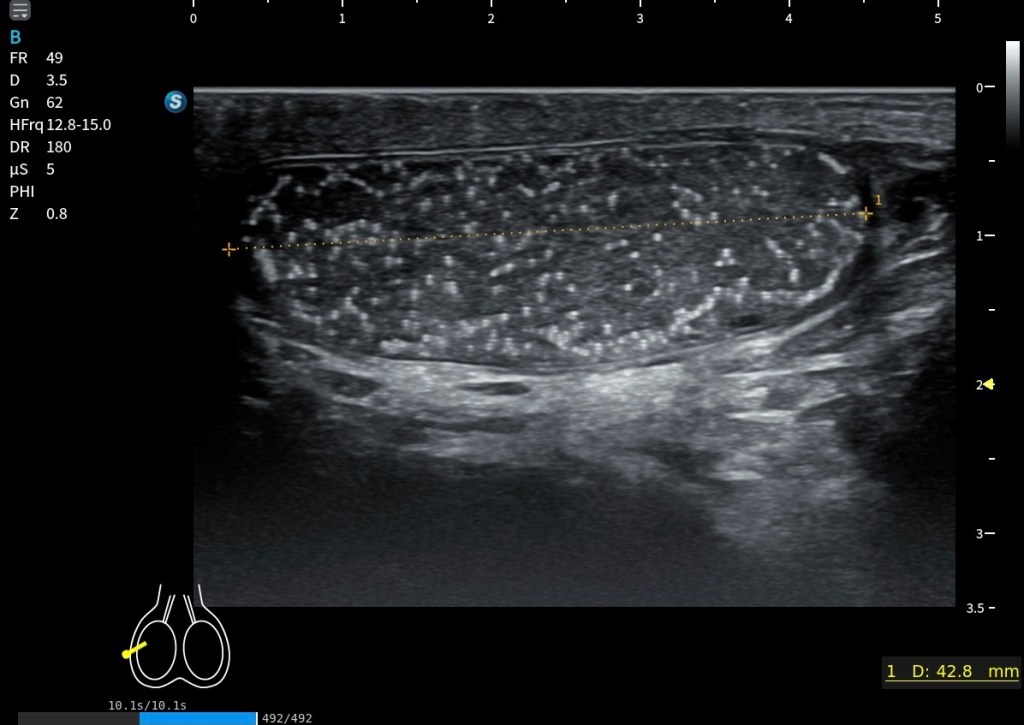
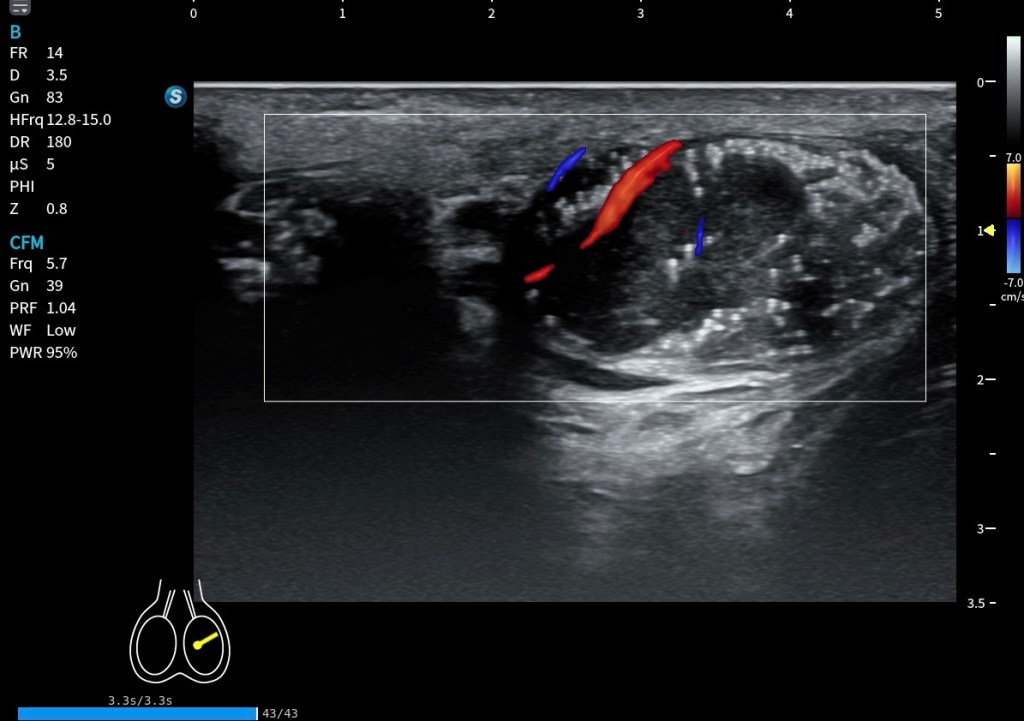
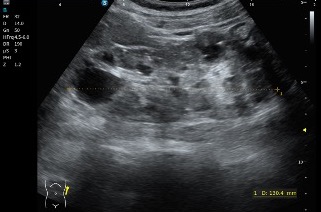
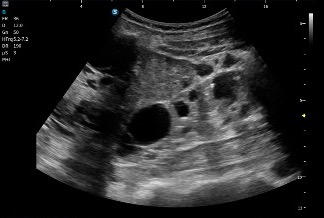
En el corte longitudinal o sagital, se aprecia claramente el entrecruzamiento tendinoso, con fibras hiperecogénicas alargadas que siguen orientaciones distintas. La arquitectura del cruce es especialmente característica y confirma la disposición anatómica profunda descrita previamente.
Desde el punto de vista clínico, el nudo plantar de Henry es una estructura relevante en cuadros de dolor plantar medial, en patología del FHL o del FDL y en procesos inflamatorios relacionados con el propio cruce tendinoso. Un conocimiento preciso de su anatomía y de su comportamiento ecográfico evita errores diagnósticos, especialmente aquellos derivados de la anisotropía.
En el corte sagital se observan claramente fibras alargadas y bien definidas inmediatamente antes del cruce tendinoso en la imagen superior a este texto. En este punto previo al entrecruzamiento, la arquitectura fibrilar mantiene una disposición nítida y reconocible. Sin embargo, una vez que se produce el cruce, esas fibras se entrelazan y pierden definición, lo que hace que resulte mucho más difícil distinguir cada tendón de forma individual.
La estructura marcada con el número 2, correspondiente al flexor largo de los dedos (FDL), además de ser de menor calibre, aparece ligeramente anisotrópica. Esto se debe a que la insonación está optimizada para visualizar con máxima nitidez el patrón tendinoso del flexor largo del primer dedo (FHL), señalado con el número 1. Esa adaptación del ángulo permite definir con claridad la ecoestructura fibrilar del FHL, aunque penalice parcialmente la visualización del FDL.
En la imagen inferior se aprecia perfectamente la correlación anatómica con la ecoestructura de ambos tendones, estudiados exactamente en esta zona y en corte longitudinal. Esta imagen es completamente extrapolable a la imagen superior obtenida en axial, ya que ambas representan el mismo punto anatómico: el nudo plantar de Henry, visualizado en planos diferentes pero complementarios.
En definitiva, comprender que el FHL es profundo al FDL en el punto de cruce y asumir que ambos tendones presentan orientaciones distintas es la clave para explorar correctamente esta región y obtener imágenes diagnósticas fiables.
Reto técnico:
Los principales problemas que podemos encontrar en el nudo plantar de Henry derivan de su propia anatomía. Ambos tendones no siguen la misma orientación; se cruzan con trayectorias distintas y presentan disposiciones fibrilares diferentes. Esta configuración genera una dificultad evidente: no es posible estudiar ambos tendones con el mismo ángulo del transductor.
Es imprescindible ajustar continuamente la angulación. En la mayoría de los casos, uno de los tendones aparecerá ligeramente anisotrópico con respecto al otro, especialmente en el punto exacto del cruce. Antes de llegar al nudo puede que ambos se visualicen con buena ecogenicidad, pero en el entrecruzamiento es frecuente que uno de ellos pierda brillo fibrilar si no adaptamos el ángulo con precisión.
Debemos tener especial cuidado con esta anisotropía, ya que puede simular patología. Una hipoecogenicidad mal interpretada puede confundirse con tendinopatía o rotura parcial. Por ello, es obligatorio comprobar cualquier hallazgo modificando la angulación del transductor hasta recuperar el patrón fibrilar normal. Si no realizamos este ajuste, incluso podemos perder definición estructural y generar una falsa imagen patológica.
Esta región, por tanto, es técnicamente exigente. Nos obliga a optimizar la posición del transductor, realizar microcorrecciones constantes con la muñeca y tener paciencia en la búsqueda del plano óptimo. Además, debemos asegurarnos de que todos los parámetros técnicos estén correctamente ajustados: frecuencia adecuada, foco bien posicionado en el plano profundo, ganancia equilibrada y profundidad correcta. Todo ello dependerá del equipo y del transductor que estemos utilizando, además de nuestra propia habilidad técnica.
En definitiva, el estudio del nudo plantar de Henry no admite exploraciones superficiales. Requiere conocimiento anatómico, control de la anisotropía y precisión técnica para obtener una imagen realmente diagnóstica.
Como conclusión, podemos afirmar que el nudo plantar de Henry es una estructura anatómicamente sencilla de comprender, ampliamente descrita y representada de forma muy visual en los atlas clásicos de anatomía. Sin embargo, desde el punto de vista ecográfico, es una región técnicamente compleja de explorar debido a la profundidad a la que se encuentra y a la diferente orientación de los tendones que lo conforman.
Además, pueden existir variantes anatómicas de la normalidad, lo que añade un grado adicional de dificultad en su interpretación. Por ello, es fundamental conocer con precisión la ecoanatomía del pie y tener clara la relación espacial entre ambas estructuras.
Debemos recordar siempre un concepto clave: en el punto de cruce, el flexor largo del primer dedo (FHL) es profundo al flexor largo de los dedos (FDL). Esta relación anatómica constante es la base para interpretar correctamente cualquier imagen obtenida en esta región.
Si comprendemos la disposición espacial tridimensional, respetamos la orientación fibrilar de cada tendón, ajustamos correctamente los parámetros del ecógrafo y abordamos la exploración con precisión técnica y paciencia, podremos obtener sin duda una imagen nítida, y diagnóstica como la que se muestra en este post, aunque sea de normalidad.