🫁 Maniobra de Sniff y colapso de la vena cava inferior en POCUS
¿Por qué debe colapsar y qué información clínica nos aporta?
La valoración ecográfica de la vena cava inferior (VCI en adelante) es una herramienta fundamental en POCUS para estimar el estado de volemia y la presión auricular derecha (PAD).
Una de las maniobras más utilizadas es la maniobra de sniff, pero…
👉 ¿por qué la VCI debe colapsar durante el sniff?
🔍 ¿Qué es la maniobra de sniff?
El sniff consiste en una inspiración rápida, corta y forzada por la nariz, similar a “olfatear”.
Esta maniobra genera un descenso brusco de la presión intratorácica.
Desde el punto de vista ecográfico, se utiliza para potenciar la variación respiratoria de la VCI en pacientes con respiración espontánea.
⚙️ Fisiología: por qué la VCI colapsa con el sniff
Durante el sniff ocurre lo siguiente:
↓ Presión intratorácica ↑ Retorno venoso hacia el tórax La aurícula derecha debe ser capaz de aceptar ese aumento de flujo Si la presión auricular derecha es baja o normal, la presión dentro de la VCI cae 👉 La VCI colapsa
📌 Por tanto, el colapso de la VCI es una respuesta fisiológica normal cuando el corazón derecho funciona adecuadamente y la PAD no está elevada.
Esto está bien descrito en las guías ecocardiográficas del corazón derecho, donde se establece que:
La colapsabilidad inspiratoria de la VCI es un reflejo de la capacidad del corazón derecho para reducir la presión auricular derecha ante la inspiración.
📏 Valores orientativos en la práctica clínica
En pacientes no ventilados:
VCI < 2,1 cm Colapso inspiratorio > 50 % (con respiración o sniff) 👉 PAD (presión aurícula derecha) normal o baja (≈ 0–5 mmHg) VCI ≥ 2,1 cm Colapso < 50 % o ausente incluso con sniff 👉 PAD elevada (congestión, fallo derecho, sobrecarga de volumen)
🚨 ¿Qué significa que NO colapse con el sniff?
Si el sniff está bien realizado y la imagen es correcta:
❌ No colapso → No es normal Sugiere: Presión auricular derecha elevada Congestión venosa Insuficiencia cardíaca derecha Taponamiento cardíaco Sobrecarga de volumen
⚠️ Siempre hay que correlacionar con la clínica y otros hallazgos POCUS (pulmón, corazón, Doppler).
⚠️ Limitaciones importantes
La maniobra puede ser poco fiable en:
📌Ventilación mecánica
📌EPOC grave
📌Obesidad
📌Mala ventana acústica Aumento de presión intraabdominal
👉 Nunca debe interpretarse de forma aislada.
✅ Conclusión
La maniobra de sniff es una herramienta sencilla y potente en POCUS.
El colapso de la VCI durante el sniff es una respuesta fisiológica normal que indica que el corazón derecho puede reducir la presión auricular derecha y adaptarse al aumento del retorno venoso.
🧠 Si la cava no colapsa con un buen sniff, hay que pensar en presión derecha elevada hasta que se demuestre lo contrario.
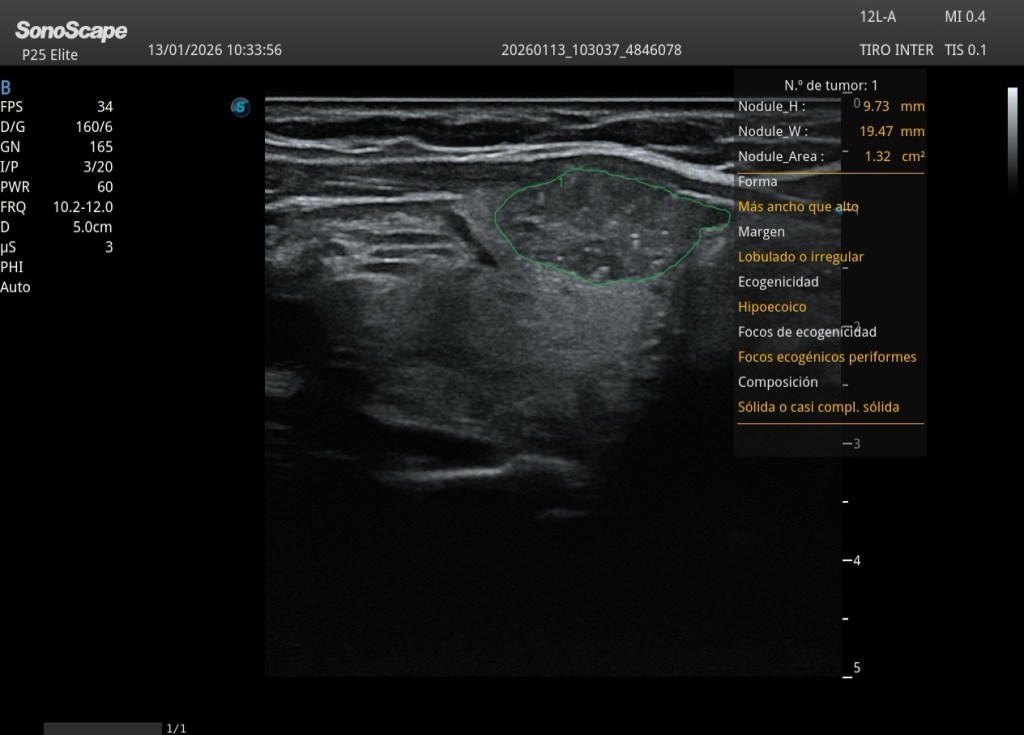
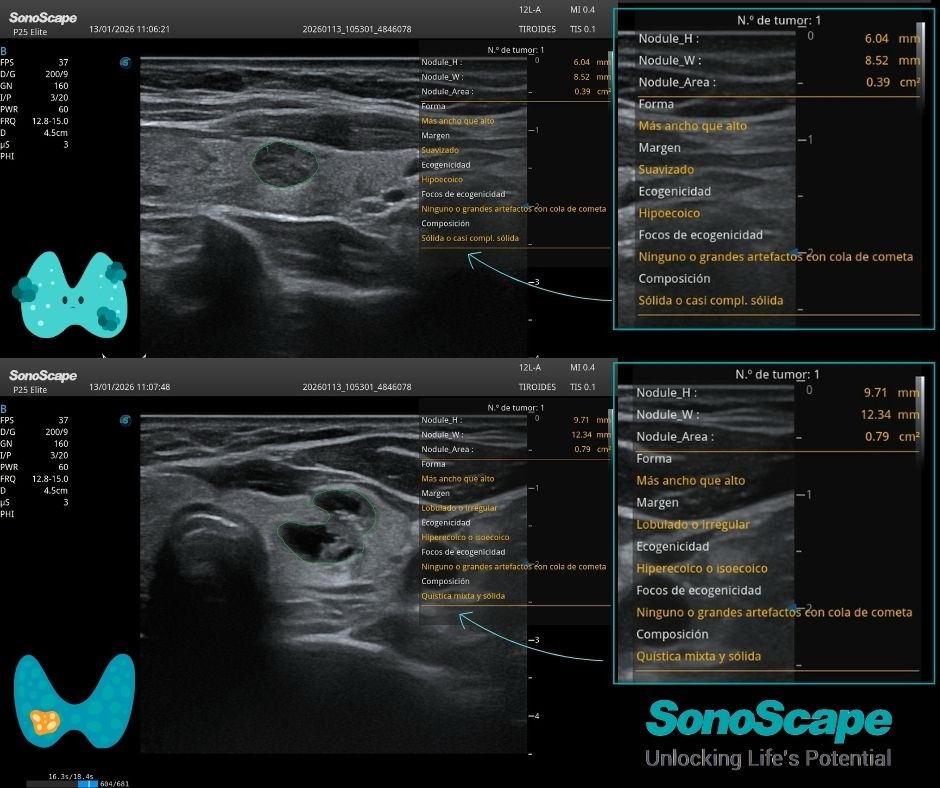
Esta maniobra demuestra, en este caso, normalidad.
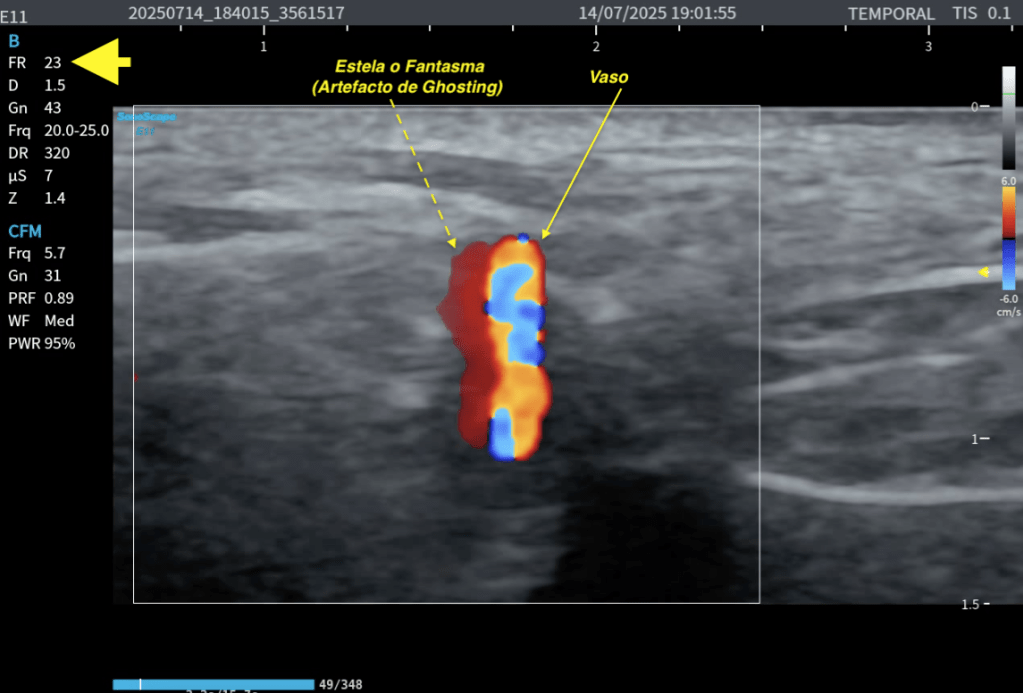
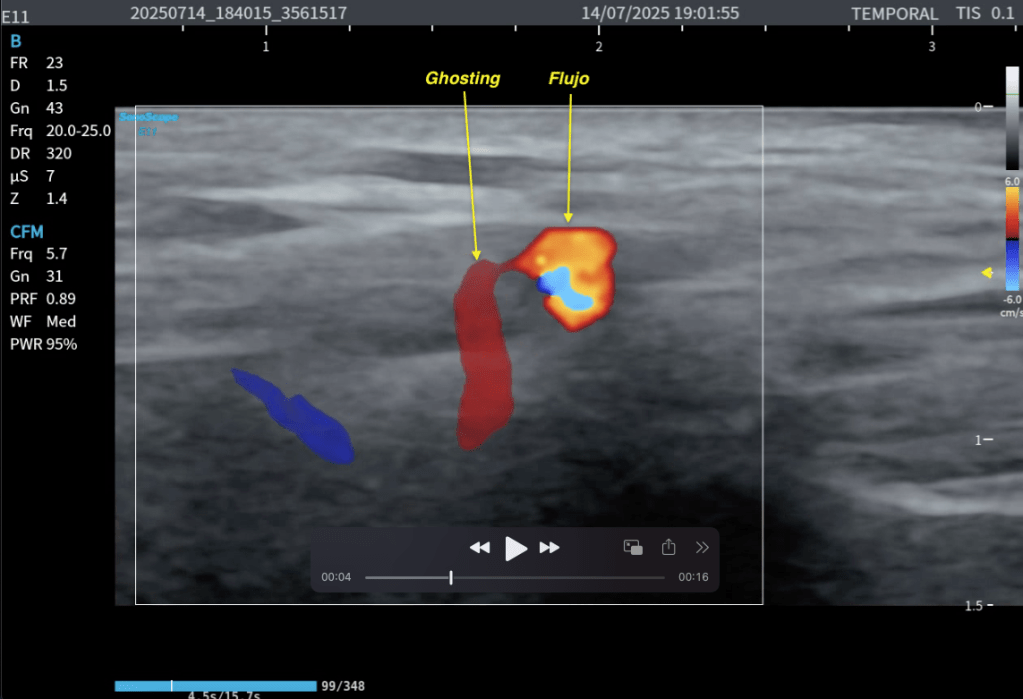
Te lo explico en las dos siguientes imágenes:
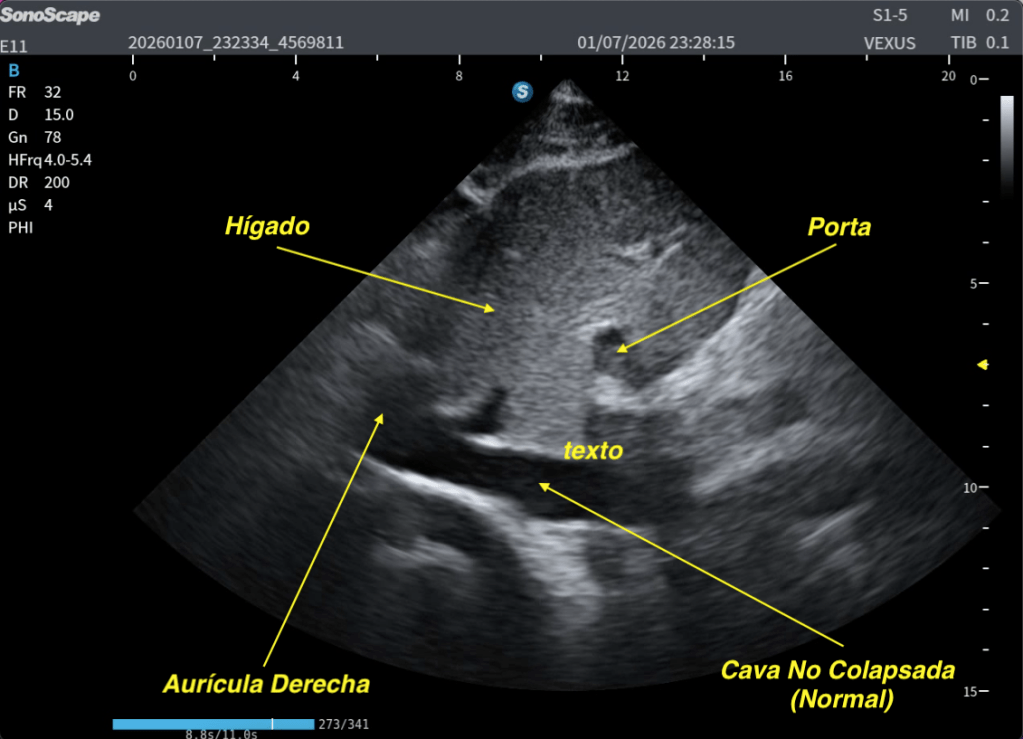
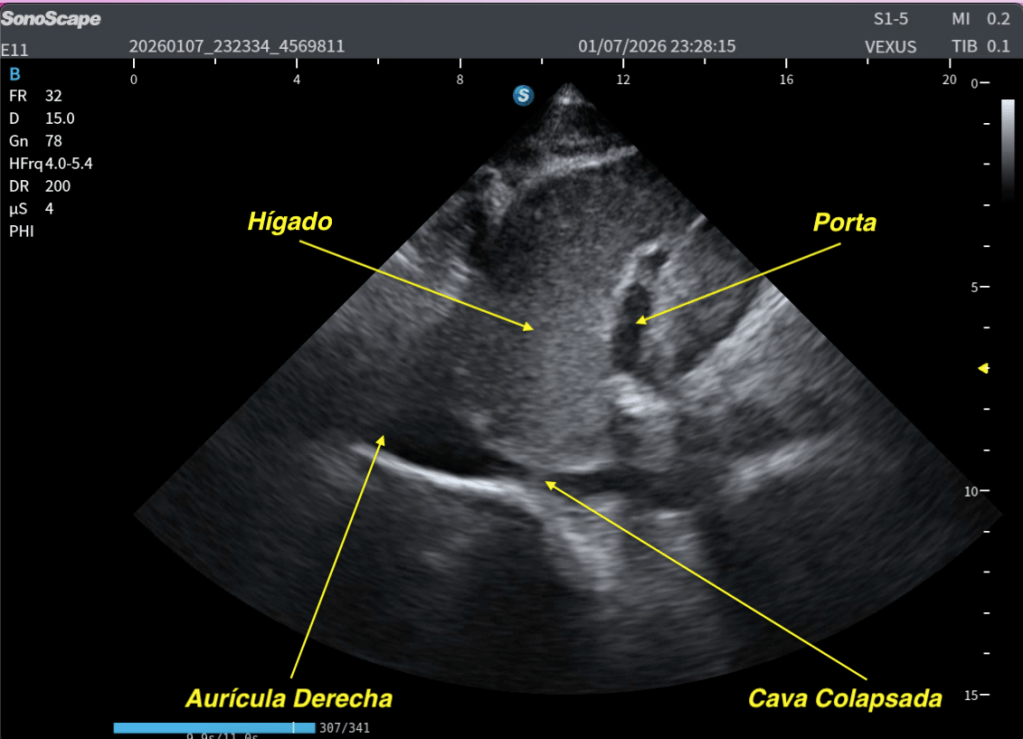
✅Normalidad de la Cava con el SNIF.
Poder usar la IA y sus automatismos para hacer medidas de la cava es un avance tecnológico que favorece y optimiza los flujos de trabajo ofreciendo datos automáticos en tiempo real.
EcoTSID💞